AMERYKA PÓŁNOCNA I POŁUDNIOWA
Wrzód Buruli
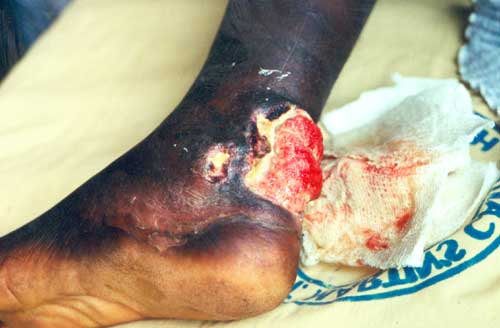
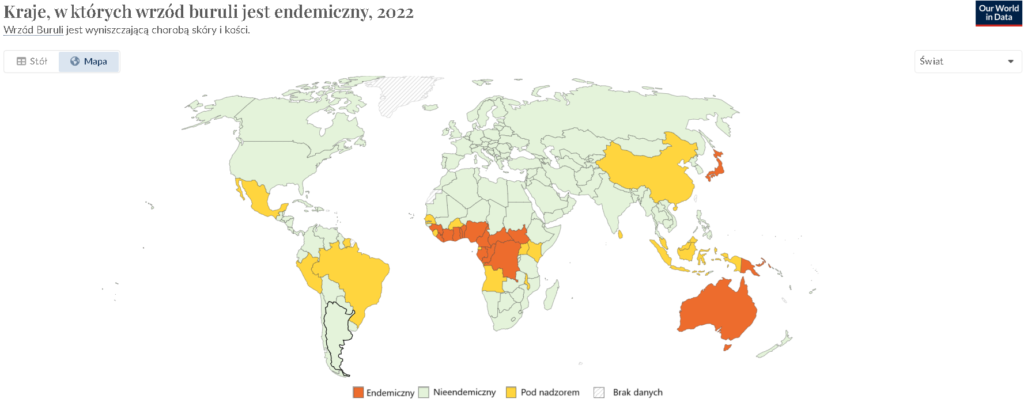
To przewlekła, powoli postępująca infekcja skóry i tkanki podskórnej,czasem atakująca również kości, wywoływana przez bakterię Mycobacterium ulcerans. Jest szczególnie powszechna w tropikalnych i subtropikalnych regionach, zwłaszcza w Afryce Zachodniej i Środkowej, ale przypadki występują również w innych częściach świata, takich jak Australia, Ameryka Południowa czy Azja Południowo-Wschodnia [1].
Objawy
Początkowo infekcja może pojawiać się jako bezbolesne guzki lub obrzęki, zwykle na nogach i rękach, ale czasem rónież na innych częściach ciała. Z czasem rozwija się w rozległe, bolesne owrzodzenie z martwicą skóry i tkanek, które może prowadzić do poważnych deformacji, bliznowacenia, trwałego oszpecenia i niepełnosprawności, zwłaszcza gdy leczenie jest opóźnione. Wrodzy te wytwarzają mykolakton, co może powodować szybki postęp choroby bez bólu i gorączki, co utrudnia wcześniejsze wykrycie choroby.
Przyczyna
Bakteria Mycobacterium ulcerans należy do rodziny bakterii wywołujących gruźlicę i trąd, wydziela ona toksynę o nazwie mykolakton, która powoduje martwicę tkanek i hamuje odpowiedź immunologiczną organizmu, co umożliwia dalsze rozprzestrzenianie się infekcji.
Sposób zarażenia
Sposób przenoszenia choroby na ludzi nadal pozostaje nieznany. Uważa się, że może być związana z przebywaniem w pobliżu wód stojących (rzeki, jeziora, mokradła), a bakteria może przenikać przez uszkodzoną skórę.
Leczenie i zapobieganie
Leczenie obejmuje kombinację antybiotyków najczęściej rifampicyny i klarytromycyny, oczyszczanie ran oraz, w niektórych przypadkach, chirurgiczne usunięcie martwych tkanek, czy przeszczep skóry. Te same interwencje mają zastosowanie do innych zaniedbanych chorób tropikalnych np. trądu i filariozy limfatycznej. Niestety obecnie nie wynaleziono jeszcze żadnych szczepień przeciwko tej chorobie.
Chikungunya
To wirusowa choroba zakaźna przenoszona na ludzi głównie przez ukąszenia zakażonych komarów. Nazwa „Chikungunya” pochodzi z języka Kimakonde z południowej Tanzanii i oznacza „to, co zgina”, co odnosi się do objawów choroby. Choroba ta występuje głównie w tropikalnych i subtropikalnych regionach Afryki, połudiowow-wschodniej Azji oraz obu Ameryk, a także w Indiach i na wyspach Oceanu Indyjskiego i Pacyfiku. W ostatnich latach choroba pojawiła się także w innych częściach świata, w tym w Europie, co jest związane ze zmianami klimatycznymi i rozszerzaniem się obszaru występowania komarów Aedes, a także z prężnym przemieszczaniem się ludzi. Choroba Chikungunya została zidentyfikowana w ponad 110 krajach w Azji, Afryce, Europie i obu Amerykach [2].
Objawy
Choroba zwykle zaczyna objawiać się miedzy 4 a, 7 dniu po ukąszeniu wysoką gorączką, bólem głowy, wysypką, bólami mięśni i silnym bólem stawów, który może trwać tygodniami lub nawet miesiącami. Bóle stawów są najbardziej charakterystycznym objawem i mogą być bardzo wyniszczające. Często infekcja może pozostać nierozpoznana lub zostać błędnie zdiagnozowana na obszarach, na których występuje również denga. Zwykle większość pacjentów wraca do zdrowia po kilku dniach lub tygodniach, ale u niektórych może dojść do przejścia choroby w stan przewlekły, a także zaburzeń żołądkowo-jelitowych, czy sercowo-naczyniowych.Rzadko jest to choroba śmiertelna, najbardziej narażoną gurpą ludzi na śmierć są osoby starsze
Przyczyna
Chikungunya jest wywoływana przez wirus kwasu rybonukleinowego (RNA) z rodziny Togaviridae, z rodzaju Alphavirus. Wirus ten jest przenoszony przez komary, które gryzą ludzi głównie w ciągu dnia, lecz ich wzmożoną aktywność można zaobserwować także wczesnym rankiem oraz późnym popołuniem.
Sposób zarażenia
Choroba jest przenoszona na ludzi przez ukąszenia zakażonych samic komarów. Choroba nie przenosi się bezpośrednio z człowieka na człowieka, jednak osoba zakażona może być źródłem infekcji dla komarów, które następnie mogą przenieść wirusa na inne osoby.
Leczenie i zapobieganie
Nie ma specyficznego leczenia przeciwwirusowego. Leczenie ma charakter objawowy i koncentruje się na łagodzeniu bólu i gorączki za pomocą leków przeciwbólowych i przeciwgorączkowych. W niektórych przypadkach stosuje się leki przeciwzapalne, lecz stosowanie Aspiryny i innych niesteroidowych leków przeciwzapalnych nie jest zalecane, dopóki nie będzie można wykluczyć dengi, w celu zmniejszenia ryzyka krwawienia.. Można starać się zapobiegać zakażeniu poprzez stosowanie środków odstarszającyh oraz ubrań chroniących przed ukąszeniami. Niestety obecnie nie wynaleziono skutecznej szczepionki przeciwko tej chorobie, prace nad kilkoma rozwiązaniami nadal trwają.
Denga
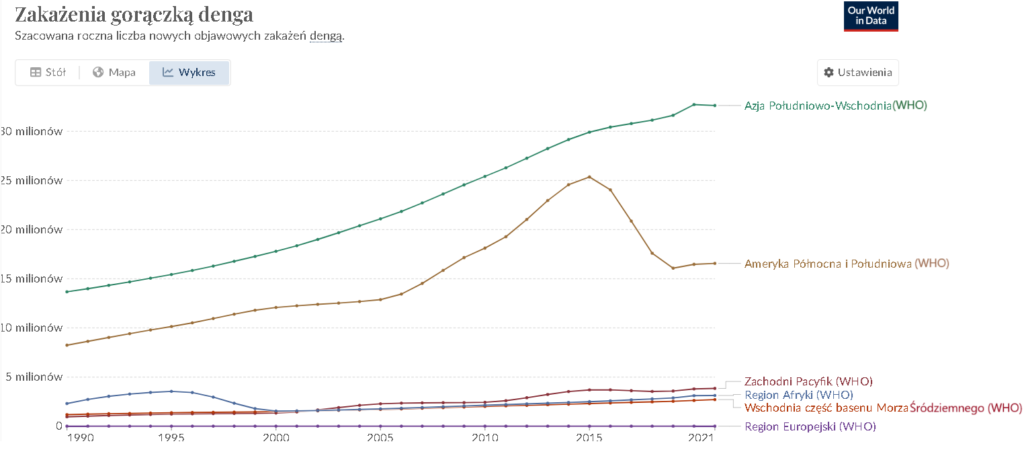
To wirusowa choroba zakaźna przenoszona przez komary, głównie przez komary Aedes aegypti i Aedes albopictus. Jest jedną z najczęstszych chorób tropikalnych, występującą głównie w obszarach o klimacie tropikalnym i subtropikalnym na całym świecie, szczególnie w Azji Południowo-Wschodniej, Ameryce Łacińskiej, Afryce i na Karaibach. Wyróżnić można 4 typy tej choroby, a zakażenie jednym typem daje bardzo słabą odporność przeciwko innym typom. Epidemie dengi mają zwykle wzorce sezonowe, a szczyt często osiąga w porze deszczowej i po niej. Składa się na to kilka czynników, takich jak wysoki poziom populacji komarów, korzystne temperatury powietrza, opady i wilgotność, z których wszystkie wpływają na reprodukcję oraz okres inkubacji wirusa dengi. Zachorowalność na dengę rośnie w szybszym tempie niż jakakolwiek inna choroba zakaźna, przy wzroście o 400% w ciągu 13 lat (2000–2013)(dane z WHO). Szacuje się, że roczna zachorowalność na dengę wynosi około 100 milionów przypadków rocznie z widocznymi objawami. Najwięcej przypadków obserwuje się w Azji (75 %), a następnie w Ameryce Łacińskiej i Afryce [2].
Objawy
Denga może przebiegać w różnych formach, od łagodnej do ciężkiej, objawia się po 4-10 dniach. Najczęstsze objawy obejmują wysoką gorączkę, silny ból głowy, bóle za oczami,bóle mięśni i stawów, nudności i wymioty, wysypka skórna, która może przypominać odrę, łagodne krwawienia np. z nosa i dziąseł. W cięższych przypadkach, zwanych dengą krwotoczną lub zespołem wstrząsu denga (DSS), mogą wystąpić objawy, takie jak ciężkie krwotoki, uszkodzenia naczyń krwionośnych, a nawet wstrząs spowodowany niskim ciśnieniem krwi, który może być śmiertelny, jeśli nie zostanie odpowiednio leczony.
Przyczyna
Denga jest wywoływana przez wirus dengi, który należy do rodziny Flaviviridae. Wirus ten występuje w czterech różnych serotypach (DENV-1, DENV-2, DENV-3, DENV-4), co oznacza, że możliwe jest zachorowanie na dengę więcej niż raz, przy czym każda kolejna infekcja innym serotypem zwiększa ryzyko cięższej postaci choroby. Źródłem zakażenia jest chory człowiek lub zwierzę.
Sposób zarażenia
Wirus jest przenoszony na ludzi przez ukąszenia zakażonych komarów. Komary te najczęściej gryzą wczesnym rankiem i późnym popołudniem lub wieczorem. Choroba nie przenosi się bezpośrednio z człowieka na człowieka.
Leczenie i zapobieganie
Niestety w przypadku dengi nie istnieje specyficzne leczenie przeciwwirusowe. Leczenie jest głównie objawowe i polega na łagodzeniu gorączki oraz bólu za pomocą leków, takich jak paracetamol (należy unikać aspiryny i niesteroidowych leków przeciwzapalnych ze względu na ryzyko krwawień). W przypadku cięższych form dengi, konieczna może być hospitalizacja. W celu uchronienia się przed tym groźnym wirusem można stosować środki zapobiegawcze takie jak stosowanie repelentów, noszenie odzieży zakrywającej ciało, używanie moskitier, spanie pod siatką, nawet w ciągu dnia i eliminowanie miejsc, w których mogą rozmnażać się komary, takich jak stojąca woda.
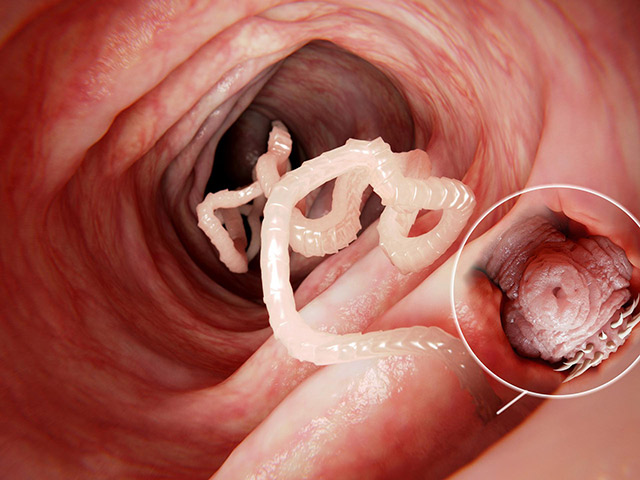
Bąblowica
Znana jest również jako echinokokoza, to choroba pasożytnicza wywoływana przez larwy tasiemców z rodzaju Echinococcus. W zależności od gatunku tasiemca, bąblowica może występować w dwóch głównych postaciach: bąblowicy jednojamowej (wywoływanej przez Echinococcus granulosus) występującej na całym świecie oraz bąblowicy wielojamowej (wywoływanej przez Echinococcus multilocularis) występującej głównie na półkuli północnej. Oba rodzaje chorób charakteryzuje się bezobjawowymi okresami inkubacji, które mogą trwać lata, dopóki larwy pasożyta nie dorosną i nie wywołają objawów klinicznych, co może powodować nawet śmierć [5].
Objawy
Objawy bąblowicy zależą od lokalizacji i wielkości cyst (torbieli) tworzonych przez larwy w różnych narządach:
– Bąblowica jednojamowa: najczęściej dotyczy wątroby i płuc. Może powodować objawy takie jak ból brzucha, nudności, żółtaczkę oraz kaszel, ból w klatce piersiowej i duszność (w przypadku zajęcia płuc). Cysty mogą rosnąć powoli przez wiele lat, zanim wywołają objawy.
– Bąblowica wielojamowa: jest znacznie bardziej agresywna, a jej okres inkubacji wynosi aż 5-15 lat i przypomina nowotwór. Najczęściej atakuje wątrobę, prowadząc do jej uszkodzenia, a następnie może rozprzestrzeniać się na inne narządy, takie jak płuca, mózg czy kości. Choroba ta jest trudniejsza do leczenia i może być śmiertelna, jeśli nie zostanie odpowiednio wcześnie zdiagnozowana i leczona.
Przyczyna
Bąblowica jest wywoływana przez jaja tasiemca, które dostają się do organizmu człowieka drogą pokarmową. Psy, lisy itp. przenoszą dorosłe robaki w jelicie i wydalają jaja pasożytów z kałem. Jaja spożyte przez ludzi, przekształcają się w larwy głównie w wątrobie i płucach. Człowiek, będąc żywicielem przypadkowym, nie stanowi źródła zarażenia dla innych, ponieważ tasiemiec w jego organizmie nie osiąga postaci dorosłej.
Sposób zarażenia
Do zarażenia dochodzi poprzez spożycie jaj tasiemca, które mogą znajdować się na nieumytych owocach, warzywach, w zanieczyszczonej wodzie, lub w wyniku bezpośredniego kontaktu z zarażonymi zwierzętami. Szczególnie narażone są osoby mające bliski kontakt z psami lub dzikimi zwierzętami. Jaja mogą znajdować się na sierści, pysku i języku zakażonych zwierząt oraz na skażonych przedmiotach.
Leczenie i zapobieganie
Leczenie bąblowicy zależy od rodzaju i stopnia zaawansowania choroby, ale nie jest ono łatwe, ani tanie. W przypadku bąblowicy jednojamowej stosuje się chirurgiczne usunięcie torbieli lub leczenie farmakologiczne za pomocą leków przeciwpasożytniczych, takich jak albendazol. W przypadku bąblowicy wielojamowej leczenie jest bardziej skomplikowane i może obejmować długotrwałą terapię lekami, chirurgię oraz w niektórych przypadkach przeszczepienie wątroby. Mimo tego w zaawansowanych przypadkach nawet po wykonaniu operacji może nastąpić nawrót choroby. W celu zapobiegania zakażeniom należy przestrzegać zasad higieny, nie spożywać niedogotowanej, niemytej, skażonej jajami tasiemca żywności oraz unikać bliskiego kontaktu z dzikimi zakażonymi zwierzętami.
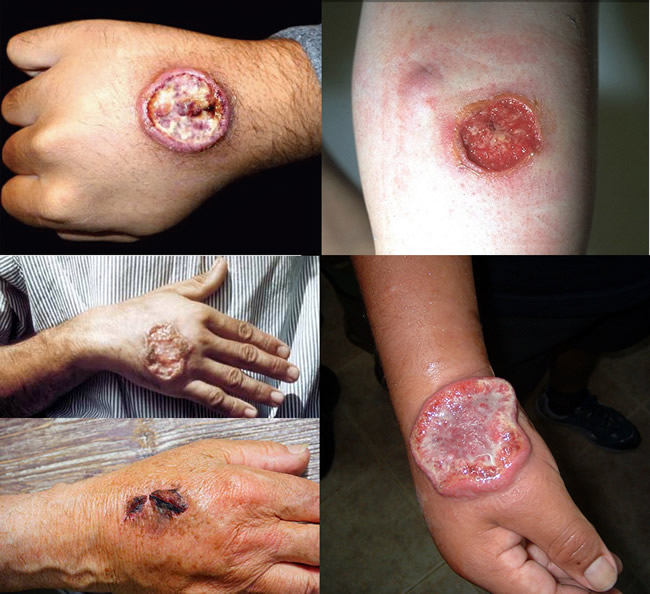
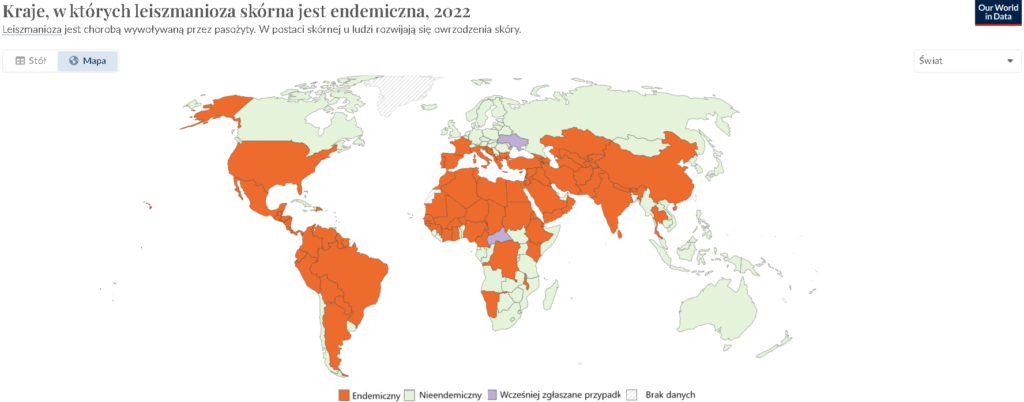
Leiszmanioza
To grupa chorób pasożytniczych wywoływanych przez pierwotniaki z rodzaju Leishmania. Choroba ta przenoszona jest na ludzi przez ukąszenia zakażonych muchówek z rodziny moskitów (phelebotomus). Leiszmanioza występuje głównie w tropikalnych i subtropikalnych regionach świata, w tym w Ameryce Południowej, Afryce, Azji oraz w regionie śródziemnomorskim nawet w Europie [7].
Objawy
Możemy wyróżnić 3 typy tej choroby:
– Leiszmanioza skórna: najczęściej występująca postać choroby. Charakteryzuje się powstawaniem owrzodzeń na skórze w miejscu ukąszenia przez moskita. Zmiany skórne mogą być pojedyncze lub liczne, a w niektórych przypadkach mogą prowadzić do poważnych blizn i deformacji.
– Leiszmanioza śluzówkowa (mukokutanowa): jest to powikłanie leiszmaniozy skórnej, gdzie pierwotniak rozprzestrzenia się na błony śluzowe nosa, ust, gardła, prowadząc do destrukcji tkanek, co może skutkować poważnymi deformacjami twarzy. Ten rodzaj leiszmaniozy jest szczególnie rozpowszechniony w Ameryce Południowej.
– Leiszmanioza trzewna (kala-azar):jest to najcięższa i najbardziej śmiertelna forma choroby, atakująca narządy wewnętrzne, takie jak śledziona, wątroba i szpik kostny. Objawia się gorączką, utratą masy ciała, powiększeniem śledziony i wątroby (splenomegalia, hepatomegalia), anemią oraz osłabieniem. Bez leczenia leiszmanioza trzewna może prowadzić do śmierci. Dodatkowow możemy jeścze zoabserwować PKDL leiszmaniozę skórną po kala-azarze, jest to powikłanie po trzewnej, występuje głównie w Afryce Wschodniej i Azji Południowo-Wschodniej. Charakteryzuje się przebarwioną płaską plamkową wysypką skórną, połączoną z nieznacznie uniesioną plamisto-pulkową lub guzkową wysypką. Zwykle pojawia się od 6 miesięcy do 1 roku lub więcej po pozornym wyleczeniu trzewnej, ale może wystąpić wcześniej lub nawet równocześnie z tą chorobą, zwłaszcza w Sudanie
Sposób zakażenia
Zakażenie leiszmaniozą następuje poprzez ukąszenie zakażonej muchówki, która przenosi pierwotniaka do krwiobiegu człowieka. Choroba nie przenosi się bezpośrednio z człowieka na człowieka (z wyjątkiem niektórych przypadków przenoszenia drogą krwi), a głównym rezerwuarem pasożytów są zwierzęta, takie jak psy, gryzonie, a w niektórych regionach nawet dzikie ssaki.
Leczenie i zapobieganie
Stosowane są leki przeciwpasożytnicze, takie jak: Antymonian sodu – jeden z najstarszych leków stosowanych w leczeniu leiszmaniozy, Amfoterycyna B – stosowana głównie w ciężkich przypadkach leiszmaniozy trzewnej oraz Miltefosyna – stosowana w leczeniu leiszmaniozy skórnej i trzewnej. Niezależnie od gatunku wywołującego Leishmania, mimo leczenia pasożyt może pozostać w organizmie człowieka i powodować nawrót choroby, gdy występuje immunosupresja. Obecnie ponad miliard ludzi żyje na obszarach endemicznych i jest zagrożonych zakażeniem. Szacuje się, że rocznie odnotowuje się 30 000 nowych przypadków leiszmaniozy trzewnej i ponad milion nowych przypadków leiszmaniozy skórnej.
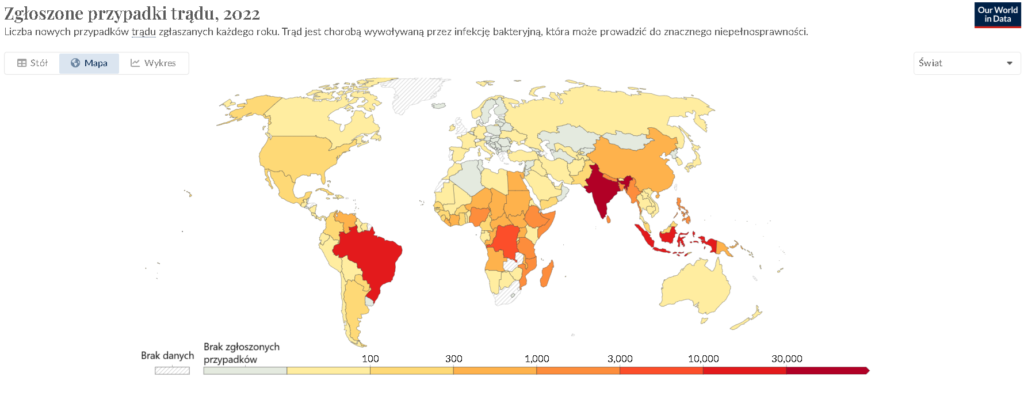
Trąd (choroba Hansena)
To przewlekła choroba zakaźna wywoływana przez bakterie Mycobacterium leprae. Choroba ta atakuje głównie skórę, nerwy obwodowe, błony śluzowe górnych dróg oddechowych oraz oczy, co może prowadzić do poważnych deformacji i trwałych upośledzeń, jeśli nie jest leczona. Choroba ta może występować we wszystkich grupach wiekowych, zarówno u małych dzieci jak i u ludzi starszych. Trąd występuje głównie w klimacie tropikalnym, czyli w Afryce Subsaharyjskiej, Azji (głównie Indie), a także w obu Amerykach [8].
Objawy
Trąd klasyfikuje się głównie na dwie formy:
– Postać tuberkuloidowa: charakteryzuje się niewielką liczbą plam skórnych, które są jasne lub ciemniejsze od otaczającej skóry i mogą być znieczulone na dotyk, ból lub temperaturę. Ubytek czucia w obszarze tych zmian jest typowy, a choroba jest mniej zakaźna.
– Postać lepromatyczna: jest bardziej rozległa i ciężka, z wieloma symetrycznymi zmianami skórnymi, guzkami i grubymi plamami, które przekształcić się mogą w zgrubienia i narośla. Może to prowadzić do ciężkich deformacji, takich jak zniekształcenia nosa, uszu, rąk i stóp. Ta forma choroby jest bardziej zakaźna i może prowadzić do poważnych powikłań neurologicznych.
Przyczyna
Trąd jest wywoływany przez bakterię Mycobacterium leprae, która namnaża się bardzo powoli. Ze względu na długi okres inkubacji, objawy mogą pojawić się nawet kilka lat po zakażeniu nawet do 20 lat.
Sposób zarażenia
Trąd przenosi się głównie drogą kropelkową, poprzez długotrwały, bliski kontakt z osobą chorą. Uważa się, że zakażenie następuje przez wydzieliny z nosa lub przez drogi oddechowe, ale jest on stosunkowo mało zakaźny i większość ludzi ma naturalną odporność na tę chorobę.
Leczenie i zapobieganie
Trąd jest w pełni uleczalny dzięki zastosowaniu wielolekowej terapii (MDT), która jest kombinacją antybiotyków (rifampicyny, dapsonu i klofazyminy). Leczenie trwa od 6 do 12 miesięcy, w zależności od postaci choroby. Dzięki MDT trąd można wyleczyć, a dalsze uszkodzenia zostają zatrzymane. Jednak w przypadku zbyt późnego wykrycia i leczenia choroby, leczenie nie jest skuteczne na już gnijące partie ciała.
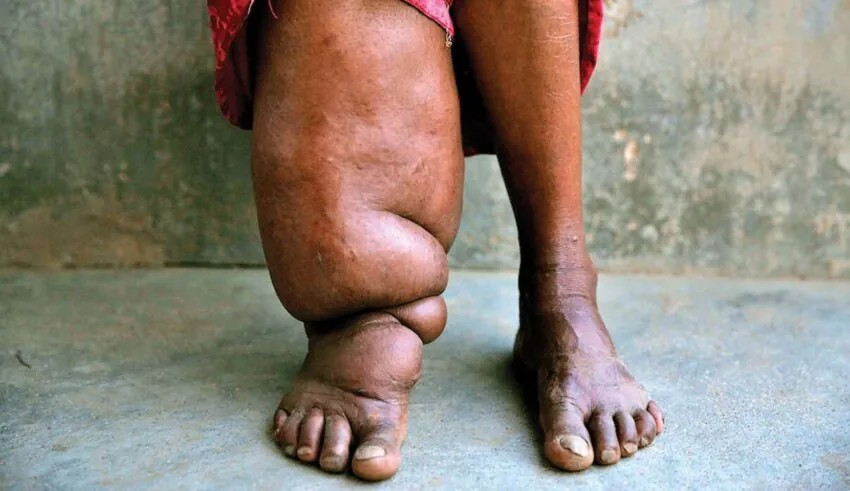
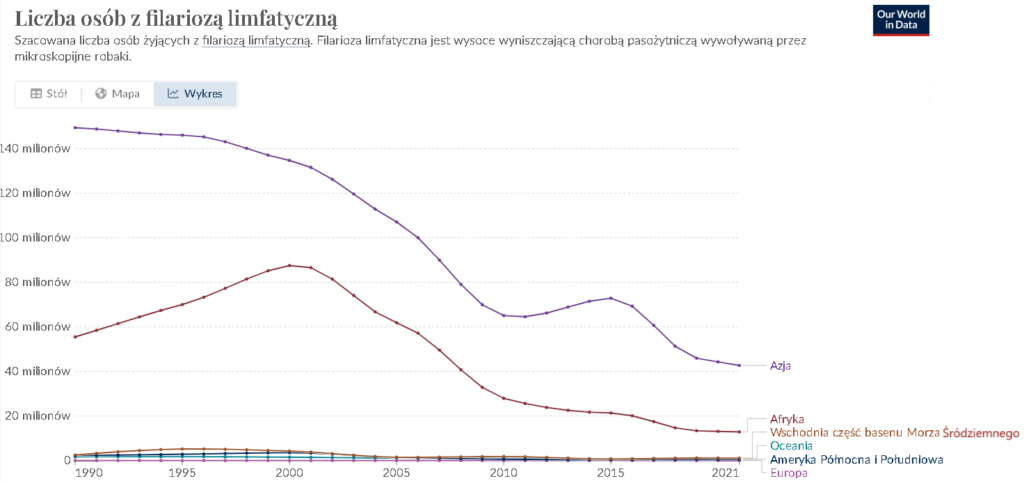
Filarioza limfatyczna (słoniowacizna)
To tropikalna choroba pasożytnicza wywoływana przez nicienie (robaki nitkowate) z rodziny Filarioidea. Najczęściej odpowiedzialnymi za tę chorobę są gatunki Wuchereria bancrofti, Brugia malayi i Brugia timori. Pasożyty te atakują układ limfatyczny człowieka, co prowadzi do poważnych i trwałych deformacji ciała, jest to bolesne i szpecące dla pacjenta. Choroba dotyczy wszystkich grup wiekowych, może być ona nabyta nawet w dzieciństwe, lecz jej objawy mogą uwidocznić się dopiero w późniejszych latach. Filarioza dotyka ponad 120 milionów ludzi w tropikach i subtropikach Azji, w Afryce, Zachodnim Pacyfiku (Oceania) oraz części Karaibów i Ameryki Południowej [9].
Objawy
Objawy filariozy limfatycznej mogą się rozwijać powoli przez co u wielu osób choroba przez długi czas nie powoduje widocznych objawów, ale mimo to może uszkadzać układ limfatyczny, nerki oraz układ odpornościowy. Mogą również wystąpić bolesne obrzęki i zapalenie naczyń limfatycznych, często obecne razem z gorączką. Długotrwałe zakażenie może prowadzić do trwałego obrzęku kończyn (słoniowacizny), piersi, narządów płciowych oraz deformacji, które mogą powodować znaczne upośledzenie ruchowe i estetyczne. Skóra w dotkniętych obszarach może stać się zgrubiała, twarda i skórkowata.
Przyczyna
Larwy z rodziny Filarioidea przenoszone przez komary osadzają się na skórze i migrują stamtąd do naczyń krwionośnych. Dorosłe robaki żyją w naczyniach limfatycznych, gdzie mogą blokować przepływ limfy. Samice nicieni uwalniają do krwiobiegu mikrofilarie (młode formy pasożytów), które mogą zostać pobrane przez komary podczas kolejnego ukąszenia, co umożliwia rozprzestrzenianie choroby.
Sposób zarażenia
Filarioza limfatyczna przenoszona jest przez ukąszenia zakażonych komarów, które są nosicielami larw nicieni. Po dostaniu się do organizmu człowieka, larwy rozwijają się w dorosłe nicienie, które mogą przeżyć w układzie limfatycznym przez wiele lat.
Leczenie i zapobieganie
Choroba ta może być leczona lekami przeciwpasożytniczymi, takimi jak dietylokarbamazyna (DEC), iwermektyna oraz albendazol. Leki te zabijają mikrofilarie i dorosłe robaki, co pomaga ograniczyć postęp choroby. Leczenie słoniowacizny obejmuje również właściwą pielęgnację skóry, regularne mycie zmienionych obszarów, unikanie urazów oraz stosowanie bandaży kompresyjnych, które mogą pomóc zmniejszyć obrzęk. W niektórych przypadkach, w celu usunięcia dużych deformacji, konieczna może być operacja. Dodatkowo czasami jest stosowana ghemioterapia prewencyjna w celu wyeliminowania mikrofilarii z krwi zakażonych osób w celu przerwania przenoszenia infekcji przez komary. W celu zabepizeczenia się przed zachorowaniem należy stosować środki odstraszające owady, moskitieru oraz nosić odpowiednio zakrywającą odzież. W niektórych regionach, gdzie filarioza limfatyczna jest endemiczna, WHO prowadzi programy masowego podawania leków (MDA), mające na celu przerwanie cyklu życiowego pasożytów i eliminację choroby.
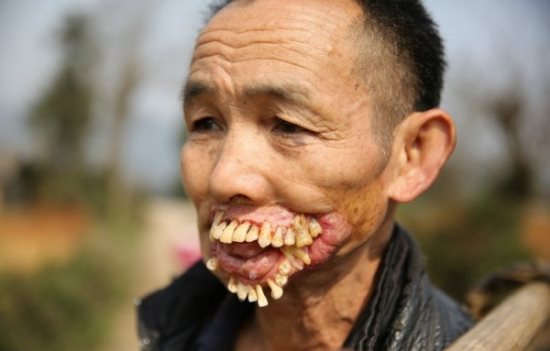
Noma
Znana również jako cancrum oris, to ciężka, szybko postępująca choroba martwicza, która atakuje tkanki jamy ustnej i twarzy. Najczęściej dotyka dzieci w wieku od 2 do 6 lat, zwłaszcza w regionach o ubogich warunkach sanitarnych, niedożywieniu i ograniczonym dostępie do opieki medycznej. Może również wystąpić u osób dorosłych z obniżoną odpornością z powodu HIV, białaczki i innych chorób. Noma może również wystąpić u osób dorosłych z obniżoną odpornością z powodu HIV, białaczki. Noma jest dziś rzadkością w krajach rozwiniętych, ale nadal występuje w najbiedniejszych regionach Afryki Subsaharyjskiej, Azji i Ameryki Łacińskiej, gdzie warunki życia są wyjątkowo trudne. Ze względu na wysoką śmiertelność i poważne skutki dla tych, którzy przeżyją, noma jest uważana za jedną z najbardziej wyniszczających zaniedbanych chorób tropikalnych [10].
Objawy
Początkowe objawy to owrzodzenia w jamie ustnej, które szybko przekształcają się w martwicze zmiany, rozprzestrzeniające się na tkanki miękkie i kości twarzy. W ciągu kilku dni choroba może prowadzić do poważnych deformacji twarzy, niszcząc usta, policzki i nos. Chorobie towarzyszy silny ból, gorączka, nieprzyjemny zapach z ust, a także znaczne osłabienie organizmu. Noma rozwija się bardzo szybko, a bez odpowiedniego leczenia może prowadzić do śmierci w ciągu kilku dni z powodu zakażenia ogólnoustrojowego (sepsy) lub wyniszczenia organizmu.
Przyczyna
Noma jest wynikiem mieszanej infekcji bakteryjnej, często spowodowanej przez bakterie Fusobacterium necrophorum i Prevotella intermedia. Choroba rozwija się na tle poważnego osłabienia układu odpornościowego, zwykle w wyniku niedożywienia, złego stanu zdrowia jamy ustnej, wcześniejszych infekcji wirusowych (np. odra) lub innych chorób, które osłabiają organizm.
Sposób zarażenia
Choroba ta jest uważana za chorobę oportunistyczną i niezakaźną: nie ma dowodów na bezpośrednie przenoszenie się z człowieka na człowieka. Jest związana z niedożywieniem, innymi przyczynami immunosupresji, infekcjami, złym stanem jamy ustnej i skrajnym ubóstwem.
Leczenie i zapobieganie
Wczesne zastosowanie antybiotyków, takich jak penicylina lub metronidazol, może zahamować postęp choroby i uratować życie pacjenta. Dodatkowo rany wymagaają intensywnej opieki, obejmującej oczyszczanie martwiczych tkanek i opatrunki. Ponieważ niedożywienie jest głównym czynnikiem ryzyka, niezbędne jest dostarczenie odpowiedniego wsparcia żywieniowego. W przypadku osób, które przeżyją, często konieczne są zabiegi rekonstrukcji twarzy, aby naprawić uszkodzenia spowodowane przez chorobę. W celu zapobiagania tej chorobie powinno wprowadzić się edukację na temat higieny jamy ustnej i wczesnych objawów choroby, co może pomóc w szybszym diagnozowaniu i leczeniu.
Choroba Chagasa (trypanosomatoza amerykańska)
To przewlekła choroba pasożytnicza wywoływana przez pierwotniaka Trypanosoma cruzi. Jest to jedno z najpoważniejszych schorzeń w Ameryce Łacińskiej, dotykające miliony ludzi, szczególnie w regionach wiejskich. Przebieg choroby charakteryzuje się trzema różnymi fazami: ostrą, nieokreśloną i przewlekłą. Choroba Chagasa występuje głównie w Ameryce Łacińskiej, szczególnie w krajach takich jak Meksyk, Boliwia, Argentyna, Brazylia, Kolumbia i Wenezuela. Ze względu na migracje, przypadki tej choroby pojawiają się również w Stanach Zjednoczonych i Europie [17].
Objawy
- Faza ostra:
- W większości przypadków zostaje ona nierozpoznana.
- U mniej niż 5% chorych może wystąpić może gorączka, zmęczenie, powiększenie węzłów chłonnych, obrzęk powiek (tzw. objaw Romana), wysypka i powiększenie wątroby lub śledziony, zmiany skórne w miejscu wniknięcia patogenu, bóle mięśniowe, ostre zapalenie mięśnia sercowego.
- Faza ostra trwa zwykle 4-8 tygodni i samoistnie ustępuje, ale pasożyt nadal pozostaje w organizmie.
- Faza nieokreślona:
- U większości chorych trwa ona nawet przez 10–30 lat, a nawet całe życie. Rozpoczyna się po 8––10 tygodniach od zakażenia. W czasie tej fazy nie występują żadne objawy kliniczne, ale pacjenci nadal mogą być nosicielami pasożyta.
- Faza przewlekła:
- Może wystąpić nawet po kilkudziesięciu latach od zakażenia.
- Około 20-30% zarażonych osób rozwija poważne komplikacje zdrowotne, takie jak uszkodzenia serca (kardiomiopatia chagasiczna), przewodu pokarmowego (rozszerzenie przełyku lub jelit), a także układu nerwowego.
- Nieleczona choroba Chagasa może prowadzić do zgonu, najczęściej z powodu niewydolności serca.
Przyczyna
Choroba Chagasa wywoływana jest przez pierwotniaka Trypanosoma cruzi, który jest przenoszony głównie przez pluskwiaki z rodziny Triatominae, zwane też „całującymi robakami” (od sposobu, w jaki ugryzają w pobliżu ust).
Sposób zarażenia
Najczęstszą drogą zakażenia są ukąszenia pluskwiaków. Pluskwiaki te najczęściej żyją w słabo zbudowanych domach w wiejskich obszarach. Uaktywniają się w nocy, gryząc odsłonięte obszary skóry, a następnie wypróżniają się w pobliżu ukąszenia. Osoba nieumyślnie rozsmarowuje odchody robaka w miejscu ugryzienia poprzez spożycie żywności, a wtedy pasożyt dostaje się do organizmu człowieka. Zakażenie może się również przenosić przez zakażoną krew lub narządy. Matka może przenieść pasożyta na swoje dziecko podczas ciąży. W rzadszych przypadkach, pasożyt może przenosić się przez zanieczyszczone produkty spożywcze.
Leczenie i zapobieganie
Najczęściej stosowane leki to benznidazol i nifurtymoks. Są one najbardziej skuteczne, gdy są podane we wczesnym stadium choroby, jednak mogą również spowolnić postęp choroby w późniejszych stadiach. Osoby z przewlekłymi powikłaniami sercowymi lub trawiennymi mogą potrzebować leczenia specjalistycznego, np. leczenia kardiologicznego czy chirurgii układu pokarmowego. Główną metodą zapobiegania jest eliminacja pluskwiaków, które przenoszą chorobę. Obejmuje to poprawę warunków mieszkaniowych oraz stosowanie insektycydów w domach. Regularne badania krwi dawców oraz monitorowanie przeszczepów organów mogą zapobiec przenoszeniu choroby w krajach, gdzie jest ona endemiczna.
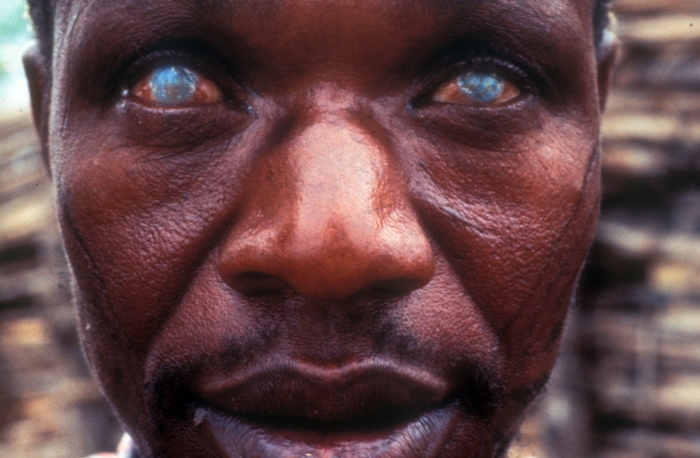
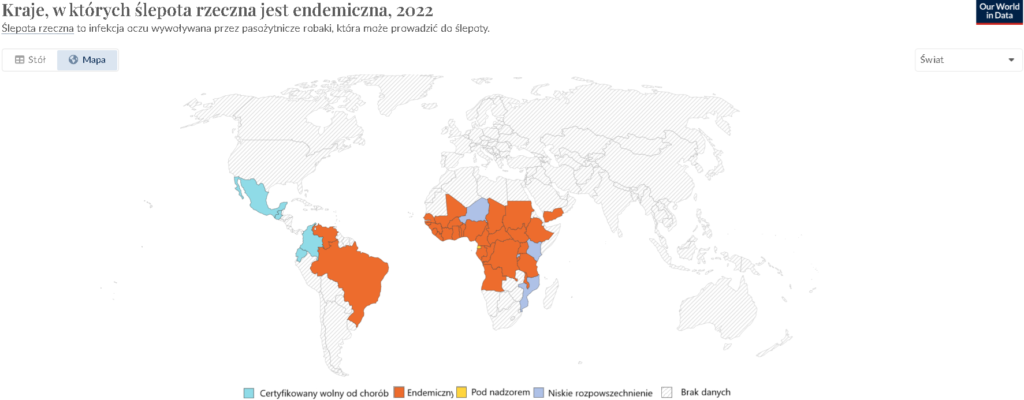
Onchocerkoza (ślepota rzeczna)
To choroba pasożytnicza wywoływana przez nicienie Onchocerca volvulus. Jest przenoszona przez ugryzienie zakażonych muchówek z rodzaju Simulium, które rozmnażają się w pobliżu szybko płynących rzek, stąd nazwa choroby. Ślepota powodowana przez tę chorobę prowadzi do trwałej niepełnosprawności i znacząco obniża jakość życia. Występuje głównie w regionach tropikalnych, szczególnie w Afryce Subsaharyjskiej, a także w niektórych rejonach Ameryki Łacińskiej (np. w Meksyku, Wenezueli i Brazylii) oraz Jemenie (Półwysep Arabski). Choroba jest drugą najczęstszą przyczyną ślepoty wywołanej przez infekcje na świecie [11].
Objawy
- Objawy skórne:
- Początkowo dochodzi do intensywnego świądu, wysypki i przebarwień skóry.
- Z czasem skóra może stawać się cienka, sucha i zwiotczała.
- Tworzą się twarde guzki pod skórą, które zawierają dorosłe nicienie.
- Uszkodzenia oczu:
- Nicienie mogą również przedostać się do oczu, powodując zapalenie i uszkodzenie rogówki, aż w końcu ślepotę..
Przyczyna
Choroba wywoływana jesy przez Onchocerca volvulus to nitkowaty robak (nicień), który w formie larwalnej (mikrofilarie) jest przenoszony na ludzi przez muchówki. Po zainfekowaniu larwy pasożyta przemieszczają się po organizmie, głównie pod skórą i w okolicach oczu.
Sposób zarażenia
Muchówki zakażone larwami pasożyta przenoszą je na ludzi podczas ugryzienia. Choroba występuje najczęściej w pobliżu rzek, gdzie owady te się rozmnażają.
Leczenie i zapobieganie
- Iwermektyna: Jest to lek przeciwpasożytniczy, który skutecznie zabija mikrofilarie. Iwermektyna podawana regularnie (zwykle co 6-12 miesięcy) zapobiega dalszemu rozwojowi pasożyta i pomaga kontrolować chorobę, choć nie zabija dorosłych nicieni.
- Doksacyklina: Może być stosowana w leczeniu dorosłych nicieni, ponieważ zabija bakterie symbiotyczne Wolbachia, niezbędne dla życia pasożyta. W niektórych przypadkach usuwane są duże guzki skórne zawierające dorosłe nicienie.
W celu zapobiegania chorobie stosuje się opryskiwanie terenów zamieszkałych przez muchówki insektycydami i poprawa warunków życia w pobliżu rzek. Dodatkowo występują regularne kampanie dystrybucji iwermektyny w regionach endemicznych , które są kluczowe do walki z chorobą.
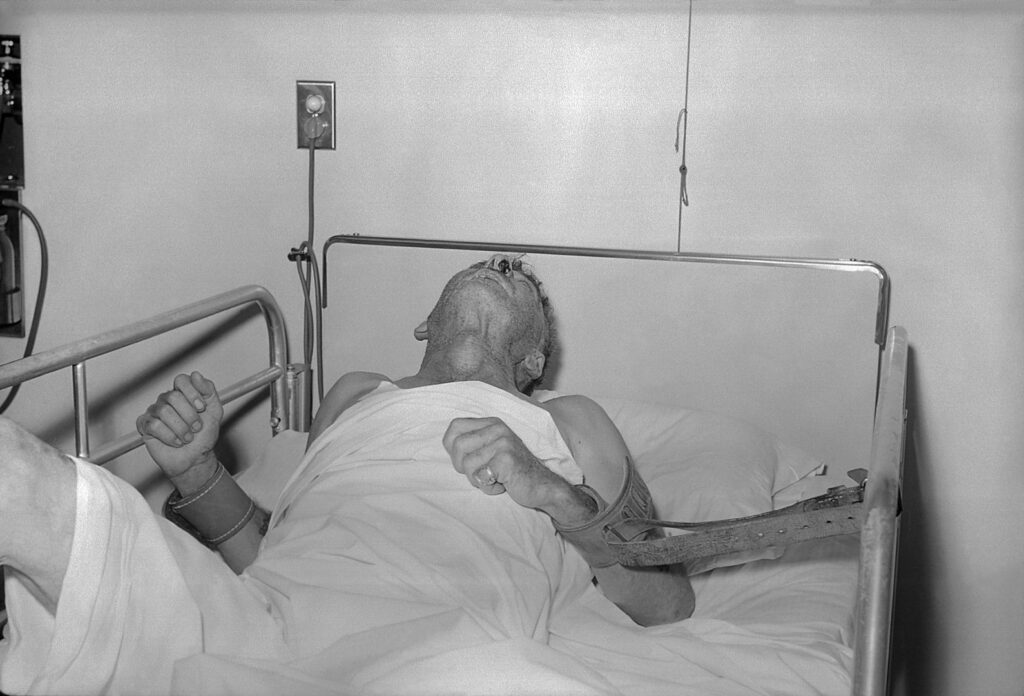
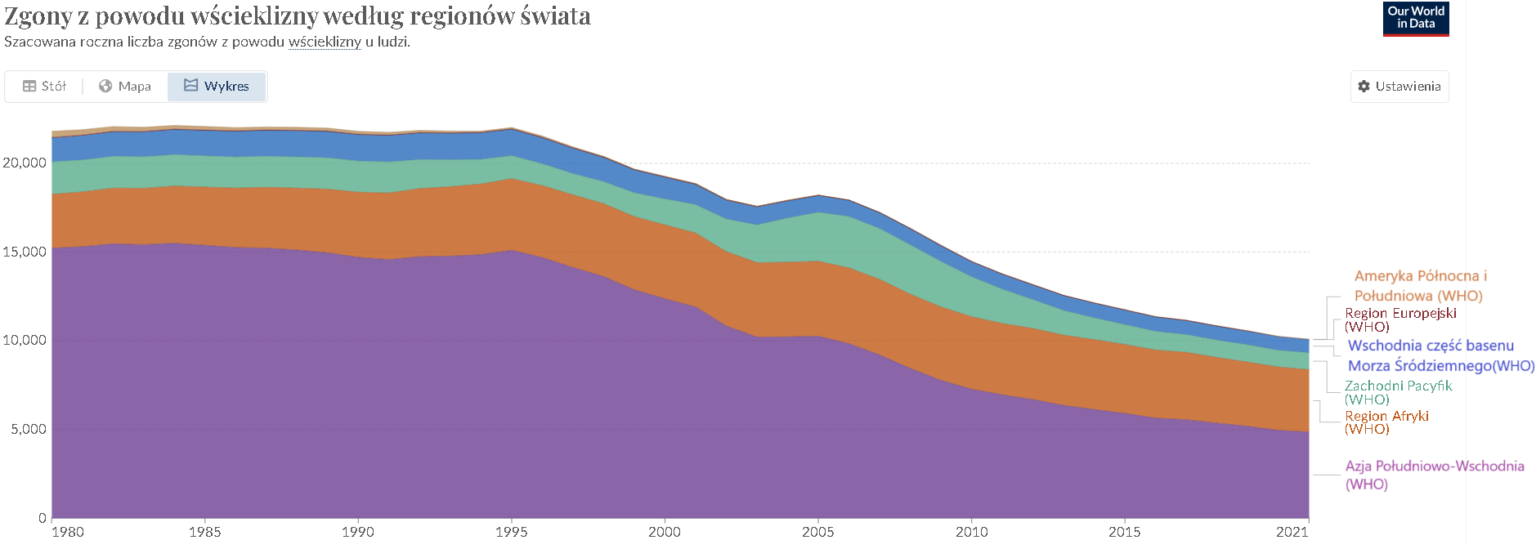
Wścieklizna
To śmiertelna choroba wirusowa, wywoływana przez wirus wścieklizny Rabies virus, który atakuje ośrodkowy układ nerwowy. Choroba ta jest zoonozą, co oznacza, że przenosi się ze zwierząt na ludzi, a jej głównym rezerwuarem są ssaki, zwłaszcza dzikie zwierzęta oraz niezaszczepione psy. Wścieklizna występuje na całym świecie, z wyjątkiem kilku regionów, takich jak Antarktyda. Wysoki poziom zakażeń notuje się w krajach Azji, Afryki i Ameryki Łacińskiej, gdzie wiele zwierząt domowych nie jest szczepionych. W krajach rozwiniętych przypadki wścieklizny są rzadkie dzięki obowiązkowym szczepieniom zwierząt [12].
Objawy
Wścieklizna rozwija się stopniowo, zwykle w ciągu 1-3 miesięcy po ekspozycji, choć może to trwać od kilku dni do ponad roku. W chorobie można wyróżnić:
- Faza wstępna
- Objawy przypominają grypę: gorączka, ból głowy, zmęczenie.
- Ból, mrowienie lub pieczenie w miejscu ugryzienia.
- Faza neurologiczna
- Pobudzenie, dezorientacja, halucynacje.
- Paraliż mięśni, szczególnie gardła, co prowadzi do trudności w połykaniu i tzw. „wodowstrętu” (hydrofobia).
- Skurcze mięśni i niekontrolowane ruchy.
- Faza śpiączki i śmierci:
- Wścieklizna zawsze prowadzi do śmierci, jeśli nie zostanie rozpoczęte leczenie przed wystąpieniem objawów neurologicznych.
Przyczyna
Wirus wścieklizny należy do rodziny Rhabdoviridae i przenosi się przez kontakt z zakażoną śliną, najczęściej w wyniku ugryzienia przez chore zwierzę.
Sposób zarażenia
Najczęstszy sposób zakażenia to ugryzienie przez zakażone zwierzę. Wirus znajduje się w ślinie zwierzęcia i dostaje się do organizmu człowieka przez ugryzienie. W rzadkich przypadkach zakażenie może nastąpić, jeśli ślina chorego zwierzęcia dostanie się do otwartych ran lub oczu, nosa lub ust. Najczęściej przenoszą wściekliznę dzikie zwierzęta, takie jak lisy, nietoperze, szopy, a także niezaszczepione psy i koty.
Leczenie i zapobieganie
- Najważniejszym działaniem po potencjalnym kontakcie z wirusem wścieklizny jest szybkie wdrożenie profilaktyki poekspozycyjnej. Składa się ona z serii szczepionek przeciw wściekliźnie, podawanych w ciągu kilku dni po ugryzieniu. Jeśli profilaktyka zostanie wdrożona w odpowiednim czasie, jest niemal w 100% skuteczna w zapobieganiu rozwojowi choroby. Kiedy pojawiają się objawy neurologiczne, wścieklizna jest niemal zawsze śmiertelna. Jedyną nadzieją są szczepienia zapobiegawcze lub wdrożenie profilaktyki poekspozycyjnej tuż po zakażeniu.
- Najlepszą metodą zapobiegania wściekliźnie jest regularne szczepienie psów, kotów i innych zwierząt domowych przeciwko wirusowi wścieklizny. Należy unikać kontaktu z dzikimi i bezpańskimi zwierzętami, które mogą być nosicielami wirusa. Osoby pracujące w ryzykownych zawodach, np. weterynarze, leśnicy, czy podróżujący do krajów, gdzie wścieklizna jest endemiczna, mogą otrzymać szczepienia prewencyjne.
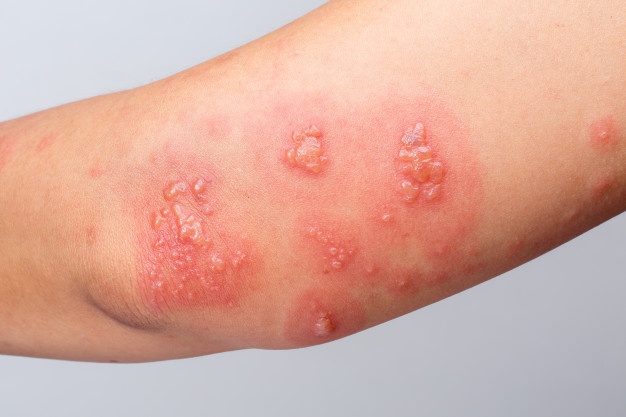
Świerzb
To choroba skóry wywoływana przez mikroskopijnego pasożyta – roztocza Sarcoptes scabiei var. hominis. Pasożyt ten drąży tuneliki w naskórku, co wywołuje silne swędzenie i reakcje alergiczne. Świerzb jest zaraźliwy i rozprzestrzenia się głównie przez bezpośredni kontakt skóry z zakażoną osobą lub przez zanieczyszczone przedmioty, takie jak pościel czy ubrania. Świerzb występuje na całym świecie, niezależnie od klimatu, ale częściej pojawia się w miejscach o złych warunkach higienicznych oraz wśród osób żyjących w zatłoczonych warunkach, szczególnie u dzieci i osób starszych [13].
Objawy
- Świąd: Głównym objawem świerzbu jest intensywne swędzenie, zwłaszcza w nocy.
- Wysypka: Pojawiają się małe, czerwone grudki, które mogą tworzyć ranki w wyniku drapania.
- Tuneliki w skórze: Charakterystyczne dla świerzbu są drobne, nieregularne linie (tuneliki) oraz guzki (grudki), widoczne pod skórą, najczęściej w takich miejscach jak palce, nadgarstki, pachy, pachwiny, pośladki.
- Strupy i nadkażenia: W wyniku drapania może dojść do wtórnych infekcji bakteryjnych.
Świerzb często atakuje przestrzenie między palcami, nadgarstki, podeszwy stóp, pachy, fałdy skórne, a także narządy płciowe i pośladki. U dzieci zmiany mogą pojawiać się również na twarzy i skórze głowy.
Przyczyna
Chorobę wywołuje roztocz świerzbowca ludzkiego (Sarcoptes scabiei). Samice świerzbowca drążą w skórze mikroskopijne korytarze, gdzie składają jaja, co wywołuje reakcje zapalne i świąd.
Sposób zarażenia
Najczęstszy sposób zakażenia to długotrwały kontakt skóra do skóry z osobą zakażoną. Możliwe, choć rzadsze, jest zakażenie przez kontakt z przedmiotami, takimi jak odzież, ręczniki, pościel.
Leczenie i zapobieganie
- Najczęściej stosuje się specjalne kremy lub maści (np. permetrynę), które zabijają pasożyty. Leki nakłada się na całe ciało, zazwyczaj na noc, i zmywa rano. W cięższych przypadkach lub gdy leczenie miejscowe nie przynosi efektu, lekarz może przepisać iwermektynę. Ważne jest, aby leczenie poddali się wszyscy domownicy oraz osoby mające bliski kontakt z zakażoną osobą, nawet jeśli nie mają jeszcze objawów.
- Świerzb łatwo rozprzestrzenia się przez kontakt fizyczny, więc ograniczenie kontaktu z osobami chorymi jest kluczowe. Wszystkie ubrania, pościel i ręczniki, które miały kontakt z zakażoną osobą, powinny być wyprane w wysokiej temperaturze i dokładnie wysuszone.
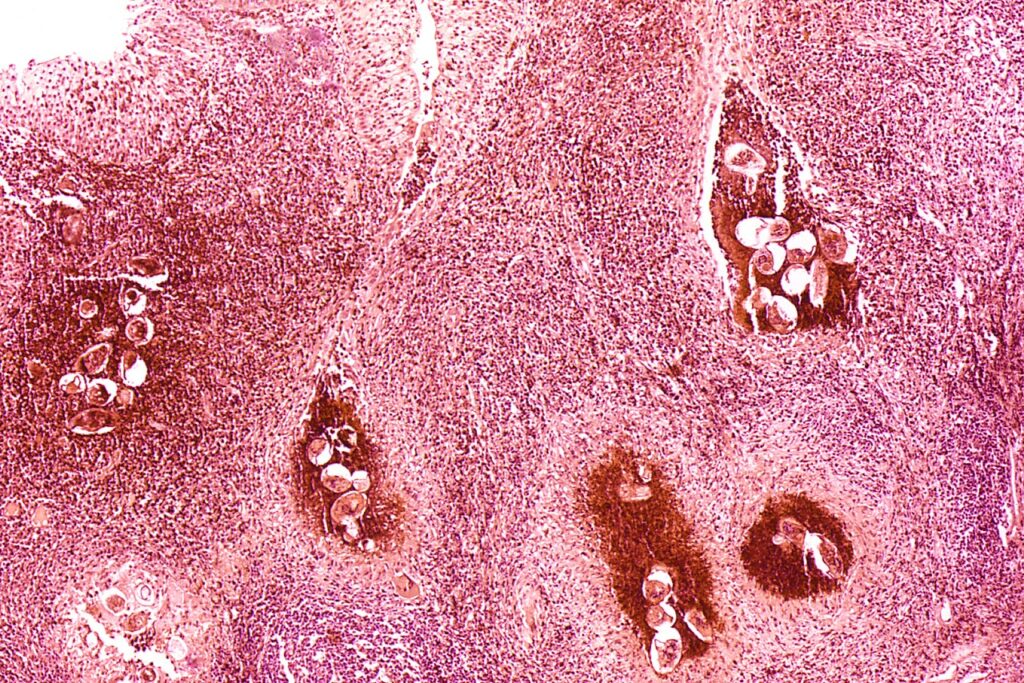
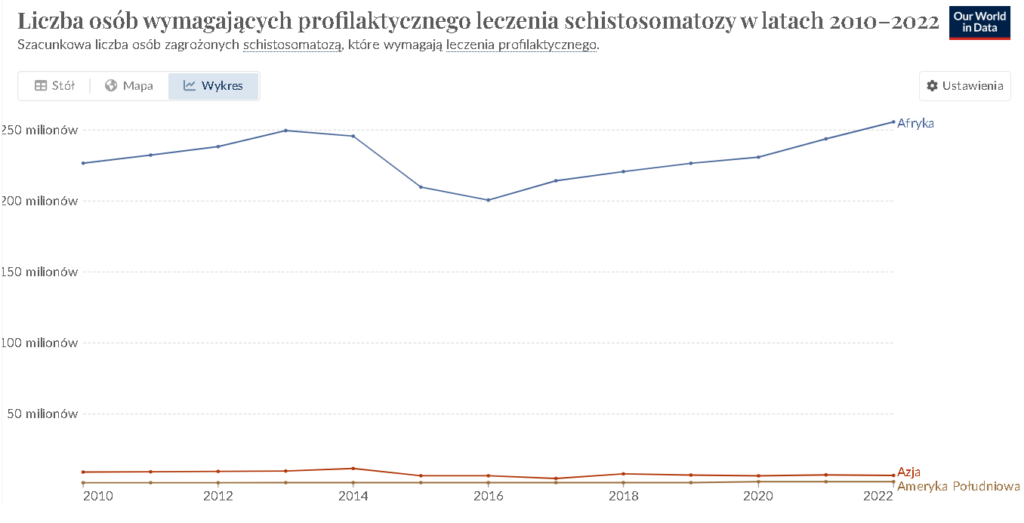
Schistosomatoza (Bilharcjoza)
To choroba pasożytnicza wywoływana przez płazińce z rodzaju Schistosoma. Jest jedną z najbardziej rozpowszechnionych chorób tropikalnych, dotykającą miliony ludzi na całym świecie, głównie w Afryce, na wschodnich wybrzeżach Ameryki Południowej, w Azji Południowo-Wschodniej, na Bliskim Wschodzie oraz we Francji (Korsyka). Pasożyty te żyją w naczyniach krwionośnych, a choroba jest przenoszona przez kontakt z zakażoną wodą, w której znajdują się larwy pasożyta [14].
Objawy
Najczęstsze objawy schistosomatozy to biegunka lub krwawe stolce, a także krwiomocz. Trwałe zakażenia mogą prowadzić do poważnych uszkodzeń narządów wewnętrznych, takich jak wątroba, pęcherz moczowy i nerki.
- Schistosoma haematobium może powodować krwiomocz i prowadzić do poważnych schorzeń pęcherza, a nawet raka pęcherza moczowego.
- Schistosoma mansoni i S. japonicum mogą wywoływać powiększenie wątroby, śledziony oraz nadciśnienie wrotne.
Powikłania mogą obejmować wodobrzusze (nagromadzenie płynu w jamie brzusznej), niedokrwistość i uszkodzenie narządów. Choroba może mieć, także inne nieodwracalne konsekwencje, w tym niepłodność.
Przyczyna
Schistosomatoza jest wywoływana przez różne gatunki przywr, takie jak Schistosoma mansoni, Schistosoma haematobium, Schistosoma japonicum i inne. Larwy pasożyta wnikają przez skórę człowieka, kiedy ten ma kontakt z zakażoną wodą.
Sposób zarażenia
Ludzie zakażają się schistosomatozą, gdy przebywają w wodzie zainfekowanej larwami schistosom, które uwalniają się z zakażonych ślimaków. Najczęściej do zakażenia dochodzi podczas kąpieli, prania lub picia wody z zanieczyszczonych źródeł. Larwy pasożyta mogą przenikać przez nienaruszoną skórę człowieka, dostając się do krwiobiegu.
Leczenie i zapobieganie
- Leczenie schistosomatozy jest stosunkowo proste i polega na przyjmowaniu leków, takich jak prazykwantel. Lek ten jest skuteczny przeciwko dorosłym formom pasożyta. W przypadkach przewlekłej schistosomatozy może być konieczne leczenie wtórnych powikłań, takich jak nadciśnienie wrotne czy niewydolność narządów.
- Najlepszą metodą zapobiegania schistosomatozie jest unikanie kąpieli i korzystania z wody w rejonach, gdzie choroba jest endemiczna. Działania zmierzające do ograniczenia zanieczyszczania zbiorników wodnych przez kał i mocz zainfekowanych ludzi są kluczowe dla kontrolowania rozprzestrzeniania się choroby. Eliminowanie ślimaków, które są pośrednimi żywicielami pasożyta, może znacząco zmniejszyć ryzyko zakażenia.
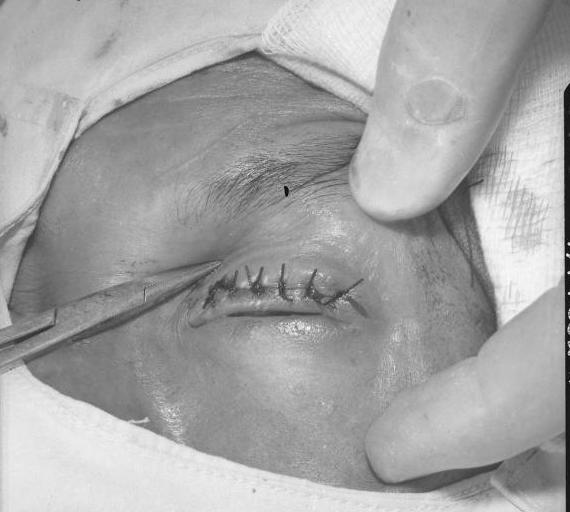
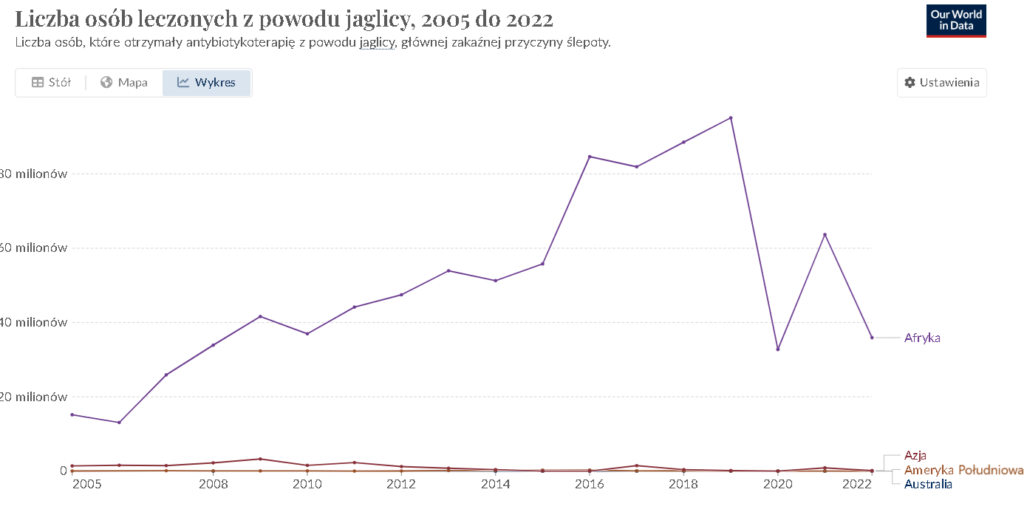
Jaglica
Inaczej trachoma to przewlekła choroba zakaźna oczu wywoływana przez bakterię Chlamydia trachomatis. Jest jedną z głównych przyczyn odwracalnej ślepoty na świecie, szczególnie w biednych i słabo rozwiniętych regionach tropikalnych oraz subtropikalnych. Najbardziej zagrożone zarażeniem są dzieci oraz kobiety w regionach Afryki Subsaharyjskiej, Azji Południowej, Ameryce Środkowej i Południowej, Australii i na Bliskim Wschodzie. Na całym świecie 1,2 miliarda ludzi żyje na obszarach endemicznych, 40,6 miliona ludzi cierpi na jaglicę, a 48,5% globalnego obciążenia jaglicą koncentruje się w pięciu krajach: Etiopii, Indiach, Nigerii, Sudanie i Gwinei [15].
Objawy
Choroba przebiega w dwóch stadiach:
Nieleczona jaglica prowadzi do trwałych zmętnień rogówki, które mogą skutkować upośledzeniem wzroku lub ślepotą. Wiek wystąpienia ślepoty zależy od intensywności zakażeń w danej społeczności, w bardzo endemicznych regionach może to nastąpić już w dzieciństwie, choć typowym jest utrata wzroku w wieku 30–40 lat. Niestety kobiety są czterokrotnie bardziej narażone na ślepotę spowodowaną jaglicą niż mężczyźni, co wynika z ich częstszego kontaktu z zakażonymi dziećmi
Przyczyna i sposób zarażenia
Jaglica rozprzestrzenia się przez bezpośredni kontakt z wydzielinami z oczu lub nosa osoby zakażonej, kontakt z ręcznikami czy chusteczkami, skażonymi bakteriami z rodzaju Chlamydia trachomatis, a także przez kontakt z muchami, które przenoszą zakaźne wydzieliny między ludźmi.
Leczenie i zapobieganie
W leczeniu jaglicy antybiotyk – azytromycyna jest lekiem pierwszego wyboru, stosowanym w postaci doustnej. Jego skuteczność wynika z łatwego podawania i dobrej tolerancji. WHO i organizacje partnerskie często dystrybuują azytromycynę w ramach masowych kampanii eliminacyjnych w społecznościach endemicznych. Innym sposobem jest maść tetracyklinowa stosowana miejscowo na oczy. Zalecana w przypadkach, gdy azytromycyna jest niedostępna lub niewskazana. Maść jest aplikowana przez kilka tygodni w celu wyeliminowania zakażenia bakteryjnego. W zaawansowanych przypadkach jaglicy, zwłaszcza gdy dochodzi do wywinięcia powiek do wewnątrz, konieczna jest interwencja chirurgiczna. Aby zabezpieczyć się przed zagrożeniem należy dbać o higienę, korzystać z własnych ręczników chusteczek itp. oraz stosować środki przeciw zakażonym owadom.